Profundizaremos sobre cómo cuidar nuestros huesos y qué medidas podemos llevar a cabo para prevenir enfermedades y mantener una buena salud ósea.

Cuando hablamos de alimentación y salud ósea son mucho los alimentos que nos vienen a la cabeza, destacando aquellos ricos en calcio y, en especial, los productos lácteos. En el siguiente artículo profundizaremos sobre cómo cuidar nuestros huesos y qué medidas podemos realizar para prevenir enfermedades y mantener una buena salud ósea.
Introducción: Metabolismo de la vitamina D
Si bien es cierto que el macronutriente que más se lleva la atención a la hora de hablar de salud ósea y alimentación es el calcio, la vitamina D es la verdadera protagonista.
¿Qué es la vitamina D?
La vitamina D no es estrictamente una vitamina porque puede ser sintetizada en la piel por exposición a la luz de un precursor derivado del colesterol (7-dehidrocolesterol). De hecho, la síntesis endógena es la principal fuente de la vitamina.
Como cada vez nos exponemos menos al sol, es habitual la deficiencia de la vitamina D. Sólo cuando la exposición a la luz solar es insuficiente, se requiere una fuente dietética. Aquí lo difícil resulta establecer qué cantidad debemos tomar a través de la dieta y qué cantidad biosintetizamos cada uno de nosotros. Esto dificulta bastante el establecimiento de las cantidades diarias. De manera resumida, si hay exposición solar abundante suficiente no necesitaríamos un aporte dietético, pero si es insuficiente deberíamos ingerir vitamina D en la dieta.
La función más tradicional es la regulación de homeostasis del calcio (absorción, eliminación, metabolismo, transporte, etc.). Su acción se basa en actuar sobre receptores que regulan la expresión de determinados genes implicados en la homeostasis del calcio.
Su deficiencia genera raquitismo en niños y en adultos osteomalacia. En países con limitada exposición solar (pocas horas de sol) es más frecuente que haya esta deficiencia. En adultos, es un problema en latitudes norte, con escasa exposición al sol.
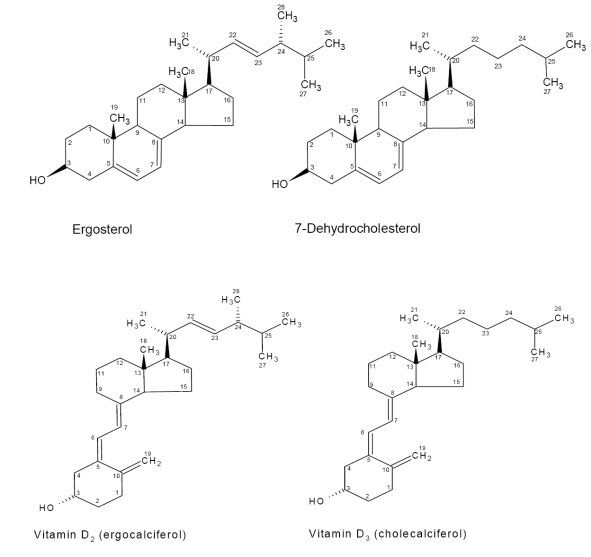
Las fuentes de vitamina D tradicionalmente se relacionan con fuentes de origen animal, pero existen otras formas y a partir de algunos hongos, setas o champiñones podemos tomar vitamina D. Lo veremos más adelante. Es frecuente la fortificación de alimentos con vitamina D como la leche con ergocalciferol (D2) (derivado sintético normalmente, aunque también se puede obtener del ergosterol a partir de fuentes vegetales), disponible en algunos países.
La vitamina D tiene distintas formas químicas, la forma más activa es el calcitriol y se encuentra en productos de origen animal, aunque no nos aparta gran cantidad ya que lo que ingerimos es el metabolito final. No obstante, este metabolito es mucho más potente que el colecalciferol.
La forma más habitual en la dieta de vitamina D es colecalciferol (D3) (también conocido como calciol). Este se forma en nuestra piel a partir de un derivado del colesterol (7-dehidrocolesterol) por irradiación ultravioleta (UV). En la imagen tenemos las distintas formas:
Ergosterol: Análogo estructural al colesterol de fuentes vegetales y puede ser precursor del ergocalciferol, pero habitualmente este último suele ser producto de síntesis.
7-dehidrocolesterol: Origen animal derivado del colesterol y precursor de vitamina D, a partir de este se genera el colecalciferol.
La función principal de la vitamina D es mantener la concentración plasmática de calcio (la homeostasis de calcio). El calcitriol logra esto de tres maneras:
• Aumenta la absorción intestinal de calcio
• Reducción de la excreción de calcio mediante la estimulación de la reabsorción en los túbulos renales distales (debido a la mayor síntesis calbindina D)
• Movilizando el calcio de los huesos de mineral óseo.
Metabolismo de la vitamina D
Como todas las vitaminas liposolubles necesita la coingesta con grasa de la dieta para poder absorberse. La vitamina D se absorbe en las micelas y es incorporada en quilomicrones. Las personas con una dieta baja en grasa absorben poca vitamina porque no tienen el vehículo lipídico adecuado. No existe almacenamiento de la vitamina D en tejidos.
El calcidiol plasmático es la forma principal (más habitual) de almacenamiento de la vitamina, y es el que muestra el cambio más significativo estacional en los climas templados (países con menos exposición al sol).
A continuación, se explicará el metabolismo del colecalciferol:
1. Partimos de 7-dehidrocolesterol que por exposición a la radiación (luz del sol) se genera una previtamina D. Lo que evita que exista toxicidad (hipervitaminosis por exposición solar) si hay mayor exposición a la luz es que se formen derivados como taquisterol que no tienen actividad como vitamina D.
Para que se forme el colecalciferol tiene que producirse una isomerización lenta. La incorporación desde la piel al plasma se produce de una manera lenta por isomerización de previtamina D a la forma activa.
2. Luego, para llegar al calcitriol (metabolito más activo) sufre dos hidroxilaciones (incorporación de -OH), la primera en el hígado, con una 25 hidroxilasa.
3. Hay una forma de catabolismo/degradación que es una hidroxilación en posición 24 dando lugar a isómero inactivo (forma para excretar o eliminar esa vitamina D).
4. Si se produce una segunda hidroxilación en riñones en posición 1 con 1 hidroxilasa conseguimos el 1,25-dihidroxivitamina D o calcitriol que es el metabolito más activo de la vitamina D.
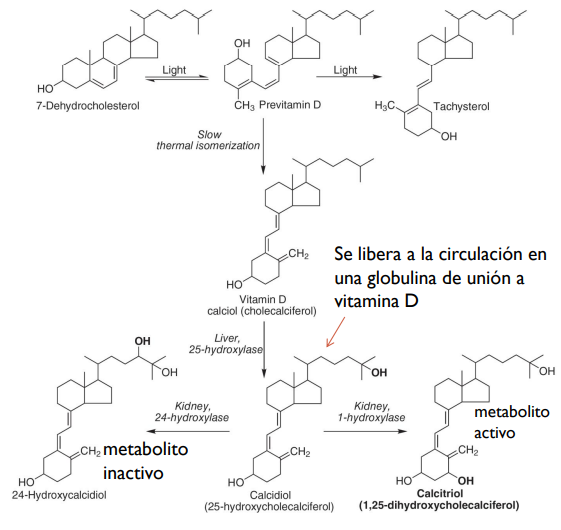
Por lo tanto, desde colecalciferol al calcitriol hay 2 hidroxilaciones.
Si partimos de ergocalciferol, su metabolismo es similar. Sigue la misma ruta metabólica: sufre hidroxilación similar para dar calcitriol. La calcidiol 1-hidroxilasa, además de en el riñón, se encuentra en otros tejidos también en otros tejidos para formar calcitriol como agente autocrino o paracrino.
Deficiencia de la vitamina D
Los niveles bajos de vitamina D (sin llegar a afectar la homeostasis del calcio) se asocian con la intolerancia a la glucosa, resistencia a la insulina, diabetes mellitus no dependiente de insulina (diabetes tipo II), obesidad e inflamación crónica de bajo grado (especialmente abdominal). También hay evidencias que asocian la deficiencia de vitamina D como factor en la etiología de algunos tipos de cáncer.
En cuanto a las enfermedades más comunes, el raquitismo y osteomalacia se deben a la ausencia de cantidades adecuadas de calcitriol.
El raquitismo se ha relacionado históricamente como una enfermedad asociada a niños en ciudades industriales del norte (zonas con poca exposición al sol). Tienen huesos submineralizados (con niveles de calcio bajos) por la mala absorción de calcio. Se pueden ver deformaciones en huesos, caja torácica y pelvis. Cuando el niño comienza a caminar, los huesos de las piernas se deforman (piernas-arco o rodillas malformadas). También puede conducir al colapso de la caja torácica y deformidades de los huesos de la pelvis.
En adolescentes deficientes en vitamina D durante la etapa de crecimiento hay una gran demanda de calcio y si hay déficit puede haber también deformaciones en la formación de hueso nuevo.
La osteomalacia es equivalente al raquitismo en adultos y da lugar a la desregulación del calcio produciéndose una desmineralización del hueso. No debemos confundirlo con la osteoporosis.
Las mujeres después de varios embarazos con poca exposición al sol minimizan sus reservas de calcio y esto conlleva un riesgo de osteomalacia: estrés del embarazo en las reservas de calcio.
La osteomalacia puede producirse en personas mayores por una exposición inadecuada (muy baja) a la luz del sol. En este caso, a parte de la baja exposición solar, puede haber otros factores que den lugar a la deficiencia de vitamina D, como una deficiente síntesis del precursor 7-dehidrocolesterol en la piel.
Insistimos: no hay que confundir osteoporosis con osteomalacia.
Hay poca evidencia de que la vitamina D sea beneficiosa en el tratamiento de osteoporosis, ya que se debe a una pérdida de la matriz/estructura ósea y está relacionado más con una regulación hormonal en lugar de una mayor liberación de calcio de los huesos.
En la osteoporosis hay un balance negativo de calcio y la pérdida de mineral óseo es debida a la pérdida de estrógenos y andrógenos que alteran la matriz orgánica de los huesos, y no por déficit de la vitamina D.
Mejor fuente para obtener vitamina D
La mejor fuente sería la exposición a la luz solar para mejorar el estado de vitamina D sin riesgos de toxicidad, pero la exposición excesiva al sol causa cáncer de piel.
El principal problema para equilibrar la exposición solar y el riesgo de cáncer de piel es que hay muy poca información sobre el tiempo necesario de exposición a la luz solar necesaria para sintetizar una cantidad determinada de vitamina D y saber cuánto podemos ingerir mediante la dieta.
- Nutrientes para una buena salud ósea
A continuación, se enumerará aquellos nutrientes que han de estar en una dieta para prevenir problemas óseos:
• Calcio: Más allá de formar parte de nuestros huesos, está presente en la coagulación, el envío y recepción de las señales nerviosas entre neuronas, en el músculo, el correcto funcionamiento cardiaco…
• Vitamina D: Tal y como hemos visto en el anterior apartado.
• Vitamina K: Imprescindible en la formación de osteocalcina (proteína de la matriz del hueso).
• Magnesio: Estimula a los osteoclastos (células que fabrican hueso).
• Sodio: Reducir el consumo de sodio (sal) disminuye la excreción de calcio en la orina.
• Proteína: Si se cumple con las recomendaciones para la población normal de proteína (0,8 gr/kg), evitamos problemas en la densidad ósea.
- Alimentos para una buena salud ósea
En este apartado veremos algunos de las fuentes alimenticias más interesantes para obtener una buena salud ósea:
• Calcio: Tal y como hemos ido desarrollando a lo largo del artículo, en el acervo popular el calcio juega un papel primordial en la salud ósea. Además, siempre se relaciona ese calcio con alimentos de origen animal, es decir, los productos lácteos.
Aunque es cierto que los lácteos son una buena fuente dietética de calcio, diversas investigaciones científicas observan que un mayor consumo de estos productos no previene necesariamente las fracturas en los huesos. Es más, debido a la posibilidad de que los otros nutrientes presentes en los lácteos puedan generar otros tipos de trastornos (por ejemplo, colesterolemia), podría ser conveniente no recomendar sobrepasar la recomendación de una ración al día.
En cuanto a las otras fuentes de calcio, muchas verduras (familia de coles y crucíferas o algunas hojas verdes) son excelentes fuentes de calcio con alta biodisponibilidad. También las almendras, las legumbres (soja y alubias), tofu o los cereales integrales son también una buena fuente de calcio.
• Vitamina K: Presente en verduras de hoja verde (espinacas o acelgas).
• Magnesio: La podemos encontrar en verduras, cereales, legumbres y frutos secos.
Además de todos este listado de ingredientes, la exposición solar adecuada y la realización de deportes fortalecerán nuestros huesos y tejidos musculoesqueléticos.
Todos los contenidos publicados en YOSOYCICLISTA están sujetos a derechos de autor y propiedad intelectual, de los cuales la RFEC, o sus colaboradores son los titulares. Queda prohibida la transmisión, cesión alteración, explotación, reproducción, distribución o comunicación publica sobre dichos contenidos sin la previa autorización expresa de la RFEC o de los titulares correspondientes, con la salvedad de aquellas circunstancias que vengan determinadas por exigencias legales o contractuales.
NUTRICIÓN DEPORTIVA
NUTRICIÓN DEPORTIVA
NUTRICIÓN DEPORTIVA
NUTRICIÓN DEPORTIVA
NUTRICIÓN DEPORTIVA
NUTRICIÓN DEPORTIVA
Federació de Ciclisme de les Illes Balears
Avda. Uruguai, s/n (Velòdrom Illes Balears)
07010 Palma de Mallorca
Tel.: 971 751 844 · 609 226 650
info@webfcib.es
Dilluns, Dimecres i Divendres de 16 a 20h
Dimarts i Dijous de 10 a 14h.
Delegación de Eivissa
Ana María Marí Bonet
Tlf: 629 69 38 38
ciclismepitius@hotmail.com
Delegación Formentera
Jesús Ferrer Guasch
Tlf: 699 66 63 38
canv.guasch@gmail.com
Delegación de Menorca
Manel Mascaró Talaya
Tlf: 659 96 67 47
manelmascaro@gmail.com